Com mais de 2 milhões de novos casos anuais, o câncer de mama é o mais comum e a principal causa de morte das mulheres. A prevenção é a saída
O câncer de mama é, depois dos tumores malignos de pele não-melanoma, o câncer mais comum no sexo feminino.
São registrados 626 mil óbitos/ano, segundo o IARC, braço de pesquisa do câncer da Organização Mundial da Saúde (OMS).
Dados brasileiros
No Brasil, o cenário é semelhante. A estimativa para 2020 é de 66 mil novos casos de câncer de mama no país, representando 29% de todos os tumores malignos no sexo feminino.
É um número de casos superior à soma da incidência entre as mulheres de câncer de pulmão, colo do útero, colorretal e tireoide..
Outubro Rosa como incentivo
A Sociedade Brasileira de Patologia, em alusão ao Outubro Rosa – mês de conscientização mundial sobre câncer de mama – chama a atenção da população para a importância do diagnóstico precoce e assertivo de cada subtipo desta doença.
Uma ferramenta do IARC/OMS, que leva em conta mudanças demográficas e perfil da doença para avaliar a incidência de câncer e carga de mortalidade em todo o mundo, prevê que no ano de 2040 a incidência de novos casos/ano de câncer de mama ultrapasse a marca de 3 milhões e o número de mortes salte dos cerca de 600 mil para quase 1 milhão.
Embora o câncer de mama não seja uma exclusividade do sexo feminino – ocorre 1 caso em homens para cada 100 em mulheres – o maior risco para desenvolver câncer de mama, portanto, é ser mulher.
Uma análise da American Cancer Society mostra que as mulheres têm um risco médio de 12% de receber o diagnóstico da doença ao longo da vida.
Os diferentes tipos de câncer de mama
O câncer de mama não é único.
Existem, todavia, diferentes tipos da doença e são as características específicas de cada um, juntamente com o perfil de cada paciente, que determinam o tipo de tratamento mais adequado e a provável evolução em cada caso.
Conforme explica a médica patologista e secretária geral da Sociedade Brasileira de Patologia (SBP), Marina De Brot, o tipo mais comum de câncer de mama é o carcinoma invasivo do subtipo luminal.
Explicação
O carcinoma de mama é dividido em “in situ” e invasivo.
O carcinoma “in situ” tem origem dentro do ducto/lóbulo mamário e não ultrapassa a sua parede, não invadindo o estroma da mama e, por isso, não tem a capacidade de disseminar para outros órgãos e estruturas (não origina metástases).
São categorizados em carcinoma ductal in situ (mais comum) e carcinoma lobular in situ, com taxa de cura em torno de 95%.
Outro grupo é o dos carcinomas invasivos, que também se originam nos ductos/lóbulos.
Porém, esses invadem o estroma mamário e podem se disseminar para outros órgãos (metástases).
A grande maioria dos casos de carcinomas invasivos da mama são representados pelo carcinoma invasivo tipo não-especial (também denominado carcinoma ductal invasivo), seguido pelo carcinoma lobular invasivo.
Além desses, existem alguns outros tipos histológicos de carcinomas que são menos comuns: carcinoma tubular, carcinoma cribriforme, carcinoma metaplásico, carcinoma micropapilar, carcinoma adenoide cístico, entre outros.
Cada um desses tipos de câncer de mama apresenta aspectos clínicos, morfológicos, moleculares e evolutivos distintos, impactando na decisão terapêutica.
A definição desses tipos de tumor em cada paciente é feita pelo médico patologista.
Por que a questão hormonal é tão importante?
As mamas são glândulas que se desenvolvem de forma mais proeminente na adolescência (puberdade), com ápice durante a gravidez.
São altamente sensíveis ao estímulo hormonal, principalmente do estrógeno, um hormônio que, embora possa estar presente nos homens em doses bem mais baixas, tem uma produção que se dá principalmente pelos ovários, sendo assim predominantemente feminino.
O fato de 99% dos tumores de mama acometer as mulheres aponta que estes hormônios atuam no processo de desenvolvimento da doença.
Os fatores hormonais e história reprodutiva estão, dessa forma, associados, sobretudo, ao estímulo estrogênico, endógeno ou exógeno, com aumento do risco quanto maior for a exposição.
Tanto o estrógeno quanto a progesterona atuam, portanto, no parênquima mamário, ligando-se a moléculas situadas nas células, conhecidas como receptores.
Esses receptores têm, assim, o papel de controlar a multiplicação celular, mas, com a interferência hormonal, além de outros fatores, podem gerar uma multiplicação desordenada.
Os subtipos de carcinomas
Além dos tumores que são positivos para receptores de estrógeno e progesterona, há também os casos HER2-positivos e os triplo-negativos (que são negativos para receptor de estrógeno, receptor de progesterona e HER2).
Dentre os subtipos de carcinomas invasivos da mama há, portanto, uma subdivisão relacionada ao perfil molecular do tumor, ou seja, baseada na expressão de genes e proteínas pela neoplasia.
Os principais grupos moleculares de câncer de mama são: luminal A, luminal B, superexpressor de HER2 e triplo-negativo.
A identificação de cada subtipo molecular pode ser determinada pela expressão de quatro marcadores: receptor de estrógeno, receptor de progesterona, HER2 e o Ki-67, um marcador de proliferação celular.
Tal estudo é realizado através da imuno-histoquímica, técnica aplicada no tecido da mama.
Enquanto pacientes com tumores luminais A e B são tratadas com hormonioterapia, aquelas com carcinomas superexpressores de HER2 receberão drogas bloqueadoras direcionadas especificamente contra essa molécula (terapia anti-HER2).
Os diagnósticos
Esses diagnósticos só podem ser atestados após a análise do médico patologista, que avaliará todos os aspectos microscópicos e moleculares da neoplasia para determinar a qual categoria a lesão pertence.
Assim, o diagnóstico anatomopatológico correto e a definição do perfil imuno-histoquímico são fundamentais na condução do tratamento de cada paciente, e também para permitir um maior conhecimento acerca da evolução da doença.
Esse diagnóstico é feito através da análise de fragmentos retirados da mama por biópsia ou por cirurgia.
“É no laudo anatomopatológico e imuno-histoquímico que o câncer de mama é classificado pelo patologista, o qual irá fornecer ao clínico várias informações importantes como o tamanho do tumor, tipo histológico, grau de atipia e de diferenciação da neoplasia, perfil molecular, etc”, ressalta a médica patologista, Marina De Brot, da SBP e do Departamento de Anatomia Patológica do A.C.Camargo Cancer Center.
Ainda segundo a médica, todos esses elementos são essenciais para determinar a conduta terapêutica mais eficaz para cada paciente.
Medicina de precisão
O melhor entendimento dos diferentes perfis moleculares de câncer de mama faz parte do contexto do que chamamos de “medicina de precisão”, que tem o potencial de oferecer tratamentos mais específicos, menos invasivos e de menor toxidade.
Desta forma, auxilia, assim, na redução das taxas de mortalidade e melhora a qualidade de vida das pacientes.
A SBP ressalta que o grande desafio do médico patologista e de todos os envolvidos no cuidado interdisciplinar de cada paciente está na heterogeneidade da doença.
Ainda, em países em desenvolvimento como o Brasil, o acesso ao diagnóstico precoce do câncer de mama continua sendo problemático, com uma proporção relevante de pacientes sendo diagnosticadas em estágios avançados da neoplasia, principalmente no sistema público.
Quanto mais precoce o diagnóstico e o estadiamento da doença, maior a chance de cura.
De acordo com a entidade, saber exatamente com qual tumor se está lidando, em cada caso, é primordial para se oferecer a melhor forma de tratamento.
Além disso, é essencial, também, haver acesso a estas terapias, tanto no Sistema Único de Saúde (SUS) quanto na Saúde Suplementar.
As principais modalidades terapêuticas preconizadas para câncer de mama, cuja indicação é feita caso a caso, são cirurgia, radioterapia, incluindo a radioterapia intraoperatória e tratamento sistêmico (hormonioterapia, quimioterapia, terapias-alvo e imunoterapia).
Como prevenir o câncer de mama?
Quando o assunto é prevenção do câncer de mama vale diferenciar entre fatores modificáveis e não-modificáveis.
Identificar cada um deles é importante para conduzir as pacientes para a prevenção primária e secundária.
Prevenção primária – consiste em intervir nos fatores modificáveis, capazes de reduzir o risco da doença se desenvolver:
Praticar atividade física. Mulheres sedentárias têm maior risco.
Ter níveis de IMC dentro da normalidade (peso/altura). Estar acima do peso ou obesa após a menopausa aumenta o risco em relação às mulheres com peso adequado.
É recomendável seguir uma dieta equilibrada, que inclua frutas e hortaliças.
Não fazer terapia hormonal sem indicação médica. Algumas formas de terapia de reposição hormonal – TRH (aquelas que incluem estrogênio e progesterona) tomadas durante a menopausa podem aumentar o risco de câncer de mama quando feitas por mais de cinco anos.
Já o uso de pílulas anticoncepcionais também aumenta o risco de câncer de mama em relação às mulheres que nunca usaram.
Porém este risco é menor quando comparado ao da TRH, e tal risco volta ao normal após a interrupção do uso dos contraceptivos.
Ao ter filhos, amamentar. As mulheres que já tiveram filhos, principalmente com a primeira gravidez antes dos 30 anos, têm menor risco quando comparado as mulheres nulíparas (que não tiveram filhos).
Ao gerar um filho, é recomendável amamentar, pois o aleitamento também é redutor de risco de câncer de mama.
Não beber em excesso. O risco de uma mulher desenvolver câncer de mama aumenta conforme a quantidade de bebida alcoólica que ela ingere.
Não fumar. Embora o cigarro e outras formas de tabagismo sejam a principal causa de câncer, principalmente de pulmão, não há evidência de sua ligação com o desenvolvimento de câncer de mama.
Prevenção secundária
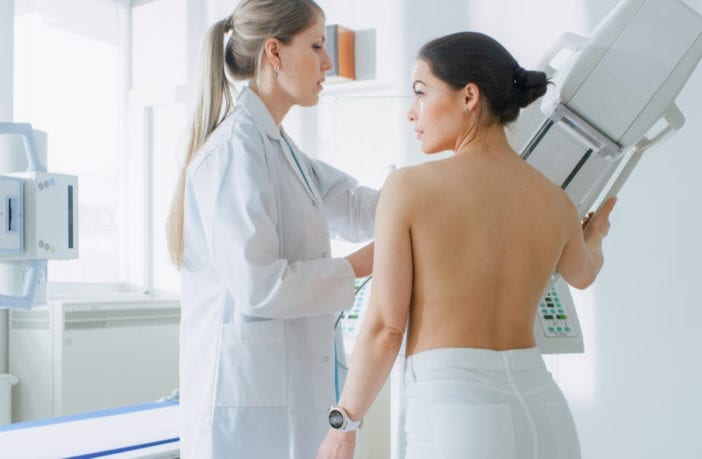
O exame mais indicado para prevenção secundária (diagnóstico precoce) do câncer de mama, é a mamografia,.
Segundo as Sociedades Brasileiras de Patologia e de Mastologia, ela deve ser feita anualmente a partir dos 40 anos em todas as mulheres.
Ao contrário do exame físico e do autoexame, a mamografia é, por fim, capaz de detectar lesões ainda não palpáveis.
Como alguns fatores de risco não são modificáveis, é importante que, então, que se promova a prevenção secundária. Esses fatores, segundo o CDC, são:
Envelhecimento – O risco de câncer de mama aumenta com a idade. A maioria dos cânceres de mama é, portanto, diagnosticada após os 50 anos.
História pessoal de câncer de mama – Mulheres que tiveram câncer de mama são mais propensas a ter câncer de mama pela segunda vez (recidiva).
Algumas doenças pré-malignas da mama, como as hiperplasias atípicas, também estão associadas a um maior risco de câncer de mama.
História familiar e Hereditariedade – Cerca de 30% das pacientes com câncer de mama tem história familial de um ou mais parentes de primeiro grau com a mesma neoplasia.
Todo câncer é genético (células que se multiplicam de forma desordenada).
Mas em 5% a 10% dos casos o carcinoma mamário está associado com alterações genéticas que foram herdadas (mutações germinativas), como por exemplo, as encontradas em genes como o BRCA1 e BRCA2.
Mulheres com vários casos de câncer de mama ou de ovário na família, particularmente em idade jovem e sobretudo na mãe, irmãs, filhas ou homens, podem ter, então, predisposição genética ao câncer de mama e serem portadoras da Síndrome de Câncer de Mama e Ovário Hereditário, entre outras.
História reprodutiva – A menarca precoce (menstruação antes dos 12 anos), primeira gravidez após os 30 anos, nuliparidade e menopausa tardia (fim do ciclo de menstruação após os 55 anos) expõem as mulheres a hormônios por mais tempo, aumentando, todavia, o risco de ter câncer de mama.
Mamas densas – Algumas mulheres têm nas mamas mais parênquima glandular e tecido conjuntivo do que tecido adiposo, o que às vezes dificulta a visualização de tumores em uma mamografia. É recomendável associar outros exames, como a ressonância magnética e o ultrassom.
Radioterapia prévia – Mulheres que receberam radioterapia no tórax (como no tratamento do linfoma de Hodgkin) antes dos 30 anos de idade têm um risco maior de desenvolver câncer de mama ao longo da vida.
Atenção aos sintomas
Os sintomas do câncer de mama variam, porém, de pessoa para pessoa.
Mas a manifestação mais comum é o achado de um “caroço” (nódulo ou massa) no local.
Além disso, muitos carcinomas mamários são encontrados através da mamografia antes que qualquer sintoma apareça ou seja palpável.
Outros sinais menos frequentes, incluem também alterações da pele da mama (áreas de retração, vermelhidão, feridas ou inchaço) e do mamilo (inversão, erosão, ulceração, secreção).
Por isso, é recomendado que a mulher se familiarize com suas mamas para que saiba como é a aparência e a sensação “normais”.
Se notar alguma modificação, é importante procurar o médico.